Hoy quería escribir sobre algunas cuestiones del tratamiento de la depresión, y en particular del abordaje contextual de la depresión.
Ahora bien, y si me permiten un pequeño desvarío (como siempre), con cierta frecuencia (no siempre, no siempre, ya sé, no joroben) encuentro que el calificativo de «contextual» que se le propina a una terapia o abordaje se utiliza o bien como término vacío (para no decir «cognitivo conductual» o «conductual», hay más de uno que se ha limitado a hacer sustitución de términos para estar a la moda, aprovechando que las siglas son las mismas), o bien el contexto al que se refiere abarca, digamos, algo así como un metro y medio alrededor de la persona: «la burbuja contextual”.
Más concretamente: cuando se habla del contexto para un problema psicológico, rara vez se mencionan, por ejemplo, las variables socioeconómicas y culturales que son, por definición, parte del contexto. Se me podría objetar que ese tipo de variables rara vez son modificables por la psicología y por tanto incluirlas es un despropósito. Es cierto, diré, pero tampoco es directamente modificable por la psicología el sistema nervioso, genes y hormonas, y aun así son mencionadas con relativa frecuencia en psicoterapia. Por esto querría intentar una expansión del concepto de contexto (si me permiten esta suerte de pleonasmo sonoro), y señalar algunos posibles niveles o zonas de contexto relevantes para la depresión, junto con posibles formas de intervención en cada una de ellas.
Una conceptualización simplificada de la depresión
Conceptualizar a la depresión es algo que puede hacerse con diversos niveles de complejidad. En otros artículos hemos intentado una definición un poco más exhaustiva, pero para los fines de este artículo no la necesitamos, de manera que propondré una definición un poco más simple. No es una definición técnica, ni pretendo que lo sea, sino una para permitirnos pensar un abordaje integral de la depresión sin perdernos demasiado en minucias teóricas (si quieren algo más exhaustivo, pueden leer este artículo que escribimos, o mejor aún, lean uno bueno)
La forma más sencilla en la cual podría decirlo sería esta: la depresión es el conjunto de respuestas (conductuales y fisiológicas) que tienen lugar en una persona cuando los intercambios con el mundo son en su mayoría, y de manera sostenida, hostiles para la misma (reemplacen «hostiles» por «aversivos» y estarán más cerca de la terminología conductual).
Es la pérdida de contacto con el mundo, pero en particular, con aquello del mundo que es significativo para la persona (aquellos aspectos importantes o placenteros del mundo), y que es reemplazado por intercambios más bien hostiles o insatisfactorios con el mundo.
Cuando los intercambios con el mundo son mayormente hostiles una persona tenderá, entre otras cosas, a:
- Experimentar reacciones fisiológicas displacenteras (lo que llamamos tristeza, irritabilidad, angustia, etc.)
- Abandonar conductas operantes, como por ejemplo conductas de exploración, juego, sociabilización, sexualidad, etc.
- Experimentar alteraciones en funciones fisiológicas primarias tales como sueño, apetito y funciones cognitivas.
- Aumentar la frecuencia de conductas de evitación y escape
Si lo digo de una manera más… mía, digamos, podría ser así: la depresión es lo que sucede cuando mi mundo se ha vuelto una mierda.
Ahora bien, los intercambios con el mundo pueden volverse sostenidamente hostiles por una plétora de factores. Por ejemplo, puede ser que el mundo exterior se haya vuelto concreta y objetivamente hostil. Vivir como refugiado o estar en una zona de guerra, o en un área superpoblada o fuertemente contaminada, por ejemplo, no es una situación vital precisamente agradable y que lleve a mucha vitalidad.
Cuando se habla del contexto para un problema psicológico, rara vez se mencionan, por ejemplo, las variables socioeconómicas y culturales que son, por definición, parte del contexto
Pero por supuesto, el mundo exterior puede ser agradable y las personas deprimirse de todos modos. Bien, sucede que los intercambios con el mundo también pueden volverse hostiles por factores más bien individuales: si padezco dolor crónico intenso, todo intercambio con el mundo será hostil. Es el viejo chiste de «doctora, me toco aquí y me duele, me toco aquí y me duele, me toco aquí y me duele, ¿qué tengo?» a lo cual la médica responde «el dedo roto». Lo mismo si estoy atravesando algunos procesos psicológicos perjudiciales, si carezco de recursos para lidiar con situaciones concretas, etc.
Lo que estamos diciendo es que hay varias formas en las cuales el contexto puede llevar a depresión, algunas más generales, algunas más individuales.
La pirámide de la depresión
Si ordenamos los elementos contextuales que creo más relevantes para la génesis y mantenimiento de la depresión, podemos graficarlos en una pirámide:
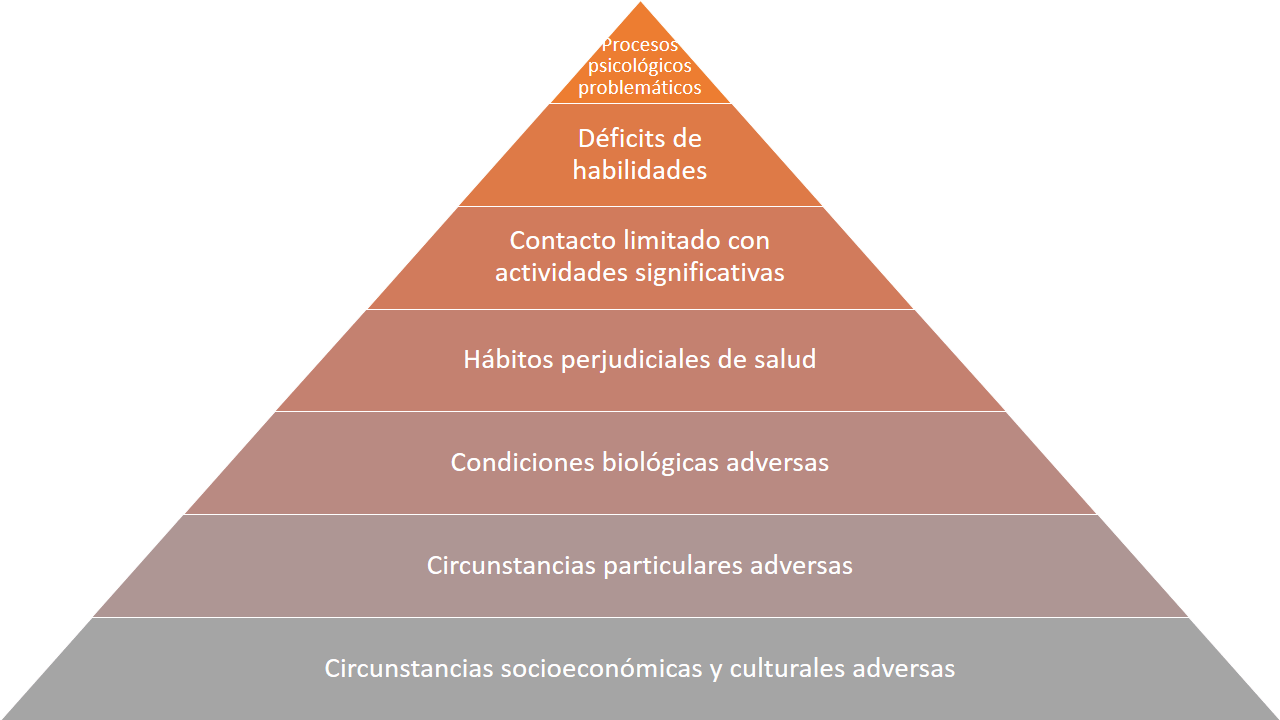
No tengo ninguna pretensión de universalidad ni de originalidad al plantear esto, sino que tan solo quiero pensar una perspectiva que resulte útil para el abordaje integral de la depresión.
Algunos puntos a destacar:
- En la base de la pirámide están aquellos factores más generales mientras que hacia la punta están los factores más individuales.
- En la base de la pirámide los factores son más inespecíficos, es decir, no sólo afectan a la depresión y a la salud psicológica sino también a otros aspectos de la persona.
- Aun cuando los presente de manera separada los diversos niveles no son discretos, sino que se trata de un continuo con límites más bien borrosos, que sólo separo a fines expositivos.
- Ningún nivel es exclusivamente responsable de la depresión, sino que el grado de deterioro que presente cada uno, o la sumatoria o intercambio dinámico de deterioros en distintos niveles puede contribuir al desarrollo de síntomas depresivos.
- Los diversos niveles tienden a interactuar entre sí, pero siempre hay una cierta jerarquía que se mantiene.
Revisemos entonces cada uno de estos niveles para ver qué involucran.
1.Circunstancias socioeconómicas y culturales adversas
El primer factor es externo a la persona y se refiere a las condiciones de vida que afectan a un grupo de personas viviendo en una determinada región. Dicho más concretamente, lo que puede hacer que el mundo sea hostil es la presencia de un ambiente físico y social adverso.
Pobreza, guerras, contaminación, sobrepoblación, discriminación, desigualdad, etc. son factores que concretamente vuelven al mundo un lugar más hostil, y por tanto aumentan la incidencia de depresión (entre otros problemas, recordemos que este nivel no es específico para la depresión ni particular para una persona) sobre el grupo humano que habita en una región.
No es mera coincidencia que los índices de depresión aumenten cuanto más pobre es una región. Por ejemplo, en una investigación en Nueva York, USA, en los barrios de bajo estatus socioeconómicos 19.4 de cada 100 personas presentaban depresión, mientras que en los barrios de alto estatus socioeconómicos eran 10 de cada 100, prácticamente la mitad (Galea et al., 2007), lo cual es en general la misma tendencia que señalan otras investigaciones, la pobreza duplica el riesgo de depresión (Bruce, Takeuchi, & Leaf, 1991; Lorant, 2003). Una investigación, por ejemplo, señaló que en USA, entre las madres pobres de ascendencia afroamericana las tasas de depresión rondan el 40%, por una conjunción de factores que abarcan la pobreza, discriminación y desigualdad (Belle & Doucet, 2003). En particular, la desigualdad económica pareciera afectar más intensamente a la prevalencia de depresión entre mujeres (Pabayo, Kawachi, & Gilman, 2014), aunque estos datos están abiertos a más de una interpretación.
No es mera coincidencia que los índices de depresión aumenten cuanto más pobre es una región
El otro aspecto de este nivel son las prácticas culturales de la población. Algunas prácticas culturales, especialmente las que fomentan apoyo e integración social, resultan factores protectores contra la depresión, y su remoción u obstaculización resulta un factor de riesgo (véase lo investigado en indios americanos por Whitbeck, McMorris, Hoyt, Stubben, & LaFromboise, 2002). Por ejemplo, la prevalencia de depresión post-parto es significativamente menor cuando hay prácticas culturales que proporcionan apoyo social a la persona que ha dado a luz (Bina, 2008). Mencionamos antes que la desigualdad económica afecta la prevalencia de depresión en mujeres; el apoyo social, en cambio, afecta con más fuerza la prevalencia y recuperación de depresión en hombres (George, Blazer, Hughes, & Fowler, 1989). Por tanto, mayor inclusión e igualdad de oportunidades para las minorías, y el desarrollo de redes de contención social e intercambio para las personas aisladas puede ser una estrategia general para disminuir la incidencia y prevalencia de depresión.
Dicho mal y pronto: las mujeres se deprimen por la desigualdad, los hombres por la soledad. Fantástico mundo que nos hemos creado, ¿no?
Este primer escalón de la pirámide no es algo sobre lo cual tenga injerencia la psicología de manera directa ni exclusiva, sino algo que más bien nos concierne en tanto ciudadanos y seres humanos. Actuar en este nivel para reducir la depresión implica hacer lo posible para tener un mundo mejor, principalmente a través de la participación ciudadana en sus varias formas.
2. Circunstancias particulares adversas
El siguiente factor sigue siendo más bien externo a la persona, pero concierne no ya al mundo en general, sino al entorno particular de la persona deprimida. Incluimos aquí situaciones un tanto más particulares que tienen vínculos con la incidencia de depresión, tales como violencia familiar (Howard, Oram, Galley, Trevillion, & Feder, 2013), bullying (Brunstein Klomek, Marrocco, Kleinman, Schonfeld, & Gould, 2007), pertenecer a una minoría que sufre estigmatización social (Díaz, Ayala, Bein, Henne, & Marin, 2001), vivir en situación de calle (Bassuk & Beardslee, 2014), desempleo, entre otras.
Los cambios que son necesarios en este nivel no son específicos para depresión, sino que conciernen al mejoramiento general de la situación de vida de la persona. Por ello, las intervenciones en este escalón incluyen a la psicología pero no se limitan a ella, sino que son necesarias intervenciones de otras áreas, como por ejemplo, asistencia social, intervenciones para reducir el bullying y discriminación en un lugar determinado, etc.
Por ejemplo, una intervención grupal para reducir estigmatización en población LGBT, basada «en principios de anti-opresión y que incluyó sesiones sobre coming out y homofobia internalizada (…) demostró reducciones estadísticamente significativas en síntomas de depresión»(Ross, Doctor, Dimito, Kuehl, & Armstrong, 2007). Lo mismo concierne a situaciones vitales más puntuales como problemas maritales, escolares, responsabilidades puntuales (como cuidar a familiares enfermos, por ejemplo), entre otros.
El punto aquí es que es deseable, al considerar una intervención psicológica para depresión (o al menos, al mismo tiempo que se realiza), trabajar previa o simultáneamente de manera tal de reducir o solucionar los problemas en este nivel. Poco sentido tiene hacer un tratamiento psicológico para depresión con un adolescente y pasar por alto que sigue siendo víctima de bullying de manera rutinaria.
3. Condiciones biológicas adversas
Este nivel se refiere al estado general de salud, más precisamente a la presencia de enfermedades o condiciones médicas. El dolor crónico, por ejemplo, está fuertemente asociado a la sintomatología depresiva (Brown, 1990), lo mismo que condiciones como el lupus (Palagini et al., 2013), HIV/SIDA (Bhatia & Munjal, 2014), epilepsia (Fiest et al., 2013), obesidad (Luppino et al., 2010; Stunkard, Faith, & Allison, 2003), cáncer (Massie, 2004), entre otras.
En líneas generales, cualquier condición fisiológica que afecte el funcionamiento cotidiano de la persona aumentará el riesgo y severidad de la depresión, por lo cual manejar este nivel, dentro de lo posible, será positivo para un buen tratamiento de la sintomatología depresiva.
Esto puede incluir tanto trabajar para solucionar los problemas de salud presentes, o trabajar para mejorar las conductas de manejo de dichos problemas de salud (tales como tomar la medicación adecuadamente, realizar los ejercicios de rehabilitación indicados, etc.). Por este motivo en este nivel hay dos disciplinas que intervienen: la medicina y la psicología, en particular intervenciones en la familia de Entrevista Motivacional.
4. Hábitos perjudiciales de salud
Este es un nivel individual y más bien conductual, que concierne a los hábitos generales de salud, pero sigue sin ser un nivel específicamente ligado a la depresión sino que los problemas existentes en este nivel afectarán a toda la vida de la persona. La lista puede ser más o menos extensa, pero ante todo me refiero aquí al sueño, alimentación, y actividad física. Estos tres hábitos han aparecido una y otra vez, ligados en las investigaciones con una mayor incidencia de depresión.
El sueño ha sido vinculado en repetidas ocasiones a la incidencia y recurrencia de depresión(Perlis, Giles, Buysse, Tu, & Kupfer, 1997; Tsuno, Besset, & Ritchie, 2005), y algunas intervenciones para mejorar la calidad de sueño han ayudado con la sintomatología depresiva (Cunningham & Shapiro, 2018). Con respecto a la dieta, la evidencia no es del todo clara. Algunos estudios señalan que hay un vínculo entre mala alimentación y depresión(Jacka, Mykletun, Berk, Bjelland, & Tell, 2011), mientras que otros estudios no encuentran un nexo claro (Quirk et al., 2013). Pero de todos modos, dado que una mejor alimentación se asocia a un mejor estado de salud en general, es una variable que nos interesa controlar. Con respecto a la actividad física, hay decenas de investigaciones al respecto, pero en líneas generales, podríamos decir que tiene un efecto protector sobre la depresión (Paluska & Schwenk, 2000; Rebar et al., 2015; Schuch et al., 2018; Ströhle, 2009).
Otro factor que es necesario considerar aquí es el consumo de sustancias, especialmente drogas y alcohol. Aun cuando no lleguen a cumplir criterio para un trastorno, varias investigaciones han señalado nexos entre depresión y uso de sustancias, aunque la evidencia es bastante mixta (Graham, Massak, Demers, & Rehm, 2007; Li, Moore, Smith, Bauermeister, & Gallacher, 2019)
Este nivel no es específico de la depresión porque afecta al funcionamiento general de la persona, y cualquier mejoría en este nivel tendrá efectos benéficos en múltiples áreas de funcionamiento. Estabilizar este nivel lo más posible facilitará las intervenciones en los niveles superiores, y en algunos casos puede volverlas innecesarias.
5. Contacto con actividades significativas
Aquí estamos en un nivel más propiamente psicológico de intervención, y el ámbito en donde específicamente pensamos a la depresión: la pérdida de contacto con lo que el mundo tiene para ofrecer.
En este nivel lo relevante es si la persona tiene contacto con actividades significativas (ie. actividades reforzadas positivamente, por ejemplo, actividades importantes o agradables), suponiendo que las actividades significativas estén disponibles (es decir, que se hayan manejado dentro de lo posible las dificultades en los niveles anteriores).
Una amplia variedad de factores pueden llevar a la pérdida de contacto con este tipo de actividades. Puede pasar que el alejamiento progresivo de ciertas actividades lleve a que no estén dentro del repertorio de opciones inmediatas (digamos, cuando pasa mucho tiempo uno puede «olvidar» que la actividad era interesante), pueden haberse dado procesos de duelo, mudanzas, cambios de entorno, eventos aversivos, alejamientos progresivos, etc.
Sea cual sea el motivo, si hay poco contacto con actividades significativas, favorecer el contacto gradual y sistemático con ellas es una intervención específica y de primer nivel para la depresión. La evidencia de activación conductual para depresión (BATD) es abundante y la hemos repasado con anterioridad, de manera que podemos citar un par de meta-análisis recientes (Ekers et al., 2014; Simmonds-Buckley, Kellett, & Waller, 2019), pero también pueden resultar útiles otras intervenciones que intentar aumentar la acción hacia actividades significativas, como entrevista motivacional (Keeley et al., 2016), terapia de resolución de problemas (Kirkham, Choi, & Seitz, 2016), entre otras.
Este es un nivel de intervención psicológico, que puede ser llevado a cabo por psicólogxs pero también por personal no especializado (enfermeros, trabajadoras de salud mental), como han demostrado varias investigaciones (por ejemplo, Ekers, Richards, McMillan, Bland, & Gilbody, 2011; Richards et al., 2016)
6. Déficits de habilidades
En este nivel nos referimos a carencias en el repertorio de habilidades de las personas, que pueden obstaculizar el acceso a actividades significativas del nivel anterior. Por ejemplo, los déficits en habilidades sociales están asociados a síntomas depresivos (Pereira-Lima & Loureiro, 2015; Segrin, 1990, 2000), y lo mismo sucede con los déficits en habilidades de resolución de problemas (Jackson & Dritschel, 2016; Thoma, Schmidt, Juckel, Norra, & Suchan, 2015).
En líneas generales, si en el repertorio de habilidades existen déficits o conductas poco efectivas que interfieren con el contacto con actividades significativas, deberán ser abordados específicamente para facilitar el tratamiento.
7. Procesos psicológicos problemáticos
Solo si los niveles anteriores han sido adecuadamente abordados empezaremos a considerar este nivel. Aquí nos referimos a todo tipo de problemas psicológicos que, o bien desencadenan una depresión comórbida, o bien dificultan el tratamiento de la depresión obstaculizando el acceso a actividades significativas.
El ejemplo prototípico aquí podría ser el de una persona sufriendo de estrés postraumático. En un caso así, el contacto con actividades significativas se puede ver limitado por la aparición de flashbacks o la evitación de lugares o situaciones asociadas al trauma. Lo mismo sucede si una persona tiene un diagnóstico de ansiedad social, que hará que sea muy difícil realizar actividades significativas que incluyan a otras personas. Otros diagnósticos, como así también otros procesos psicológicos como fusión, evitación experiencial, etc., pueden ser tenidos en cuenta si hay problemas interviniendo en los niveles inferiores.
Si este es el caso, corresponde la utilización de intervenciones con evidencia empírica adecuadas para el problema psicológico que se tratare (digamos, Terapia Cognitivo-Conductual, Terapia Enfocada en la Emoción, Terapia Cognitiva Basada en Mindfulness, etc.), que pueden despejar el camino para avanzar en el tratamiento de la depresión.
Este es también el nivel en el cual incluimos las intervenciones psiquiátricas cuando sean necesarias según el tipo de problema involucrado. Si, por ejemplo, estamos lidiando con un diagnóstico más cercano al espectro bipolar, además de los niveles inferiores será necesario considerar medicación.
Sin embargo, vale la pena señalar que con frecuencia las intervenciones en los niveles inferiores conllevan indirectamente mejorías en estos niveles. La activación conductual, por ejemplo, puede acarrear cambios significativos en los pensamientos negativos (Fernández & Mairal, 2017), como así también la mejoría general en las condiciones de vida pueden reducir los síntomas depresivos.
Cerrando
Por lo general, el abordaje de la depresión en clínica avanza de manera inversa a la pirámide que aquí hemos propuesto: se empieza tratando de ajustar lo que la persona siente y piensa, para luego avanzar al resto de las condiciones vitales -si es que tenemos suerte. Pero si pensamos que las acciones de una persona suceden en y con un contexto, es preferible invertir la mirada, y empezar considerando las condiciones de vida generales antes de pasar a los procesos internos problemáticos. Por supuesto, no estoy diciendo que éstos no sean importantes, sólo estoy sugiriendo empezar desde la base de la pirámida y desde allí ir progresando. Lo que hemos propuesto en este artículo es una forma de pensar un abordaje contextual de la depresión, en el cual los niveles superiores requieren que se hayan considerado detenidamente los niveles inferiores.
En orden, lo que sugerimos como pasos para la intervención en depresión son:
- Mejorar las condiciones socioeconómicas y fomentar prácticas culturales prosociales en la región.
- Intervenciones posibles: participación ciudadana y comunitaria (fijarse donde mete uno el voto, por ejemplo). Estrategias globales de difusión de prácticas culturales prosociales e inclusivas.
- Mejorar las circunstancias vitales particulares de la persona.
- Intervenciones posibles: socioambientales, manejo de situaciones adversas (bullying, discriminación).
- Manejar condiciones biológicas perjudiciales.
- Intervenciones posibles: intervenciones médicas y manejo de conductas vinculadas con el cuidado de la salud.
- Favorecer y estabilizar hábitos regulares de salud.
- Intervenciones posibles: psicológicas, como por ejemplo entrevista motivacional y activación conductual, entre otras.
- Fomentar y facilitar el contacto con actividades significativas.
- Intervenciones posibles: psicológicas. Activación conductual y estrategias similares.
- Subsanar déficits de habilidades que impidieran el contacto con actividades significativas.
- Intervenciones posibles: psicológicas. Entrenamiento en habilidades sociales, en resolución de problemas, autocalmado, etc.
- Manejar otros procesos psicológicos que resultaran obstáculos para contactar con actividades significativas.
- Intervenciones posibles: psicológicas o psiquiátricas según los procesos involucrados.
Espero que les sirva el artículo, les he dejado abundantes referencias para que investiguen por su cuenta si alguno de los temas mencionados les resulta de interés. Pueden dejar comentarios e insultos aquí debajo.
¡Nos leemos la próxima!
Artículo originalmente publicado en Grupo ACT y cedido para su publicación en Psyciencia.
Referencias bibliográficas:
- Bassuk, E. L., & Beardslee, W. R. (2014). Depression in homeless mothers: Addressing an unrecognized public health issue. American Journal of Orthopsychiatry, 84(1), 73-81. https://doi.org/10.1037/h0098949
- Belle, D., & Doucet, J. (2003). Poverty, Inequality, And Discrimination As Sources Of Depression Among U.S. Women. Psychology of Women Quarterly, 27(2), 101-113. Retrieved from https://www.worldcat.org/title/poverty-inequality-and-discrimination-as-sources-of-depression-among-us-women/oclc/5154047411&referer=brief_results
- Bhatia, M. S., & Munjal, S. (2014). Prevalence of depression in people living with HIV/AIDS undergoing art and factors associated with it. Journal of Clinical and Diagnostic Research, 8(10), WC01-WC04. https://doi.org/10.7860/JCDR/2014/7725.4927
- Bina, R. (2008). The impact of cultural factors upon postpartum depression: A literature review. Health Care for Women International, 29(6), 568-592. https://doi.org/10.1080/07399330802089149
- Brown, G. K. (1990). A causal analysis of chronic pain and depression. Journal of Abnormal Psychology, 99(2), 127-137. https://doi.org/10.1037/0021-843X.99.2.127
- Bruce, M. L., Takeuchi, D. T., & Leaf, P. J. (1991). Poverty and Psychiatric Status. Archives of General Psychiatry, 48(5), 470. https://doi.org/10.1001/archpsyc.1991.01810290082015
- Brunstein Klomek, A., Marrocco, F., Kleinman, M., Schonfeld, I. S., & Gould, M. S. (2007). Bullying, Depression, and Suicidality in Adolescents. Journal of the American Academy of Child & Adolescent Psychiatry, 46(1), 40-49. https://doi.org/10.1097/01.chi.0000242237.84925.18
- Cunningham, J. E. A., & Shapiro, C. M. (2018). Cognitive Behavioural Therapy for Insomnia (CBT-I) to treat depression: A systematic review. Journal of Psychosomatic Research, 106, 1-12. https://doi.org/10.1016/j.jpsychores.2017.12.012
- Díaz, R. M., Ayala, G., Bein, E., Henne, J., & Marin, B. V. (2001). The impact of homophobia, poverty, and racism on the mental health of gay and bisexual Latino men: findings from 3 US cities. American Journal of Public Health, 91(6), 927-932. https://doi.org/10.2105/ajph.91.6.927
- Ekers, D., Richards, D., McMillan, D., Bland, J. M., & Gilbody, S. (2011). Behavioural activation delivered by the non-specialist: phase II randomised controlled trial. British Journal of Psychiatry, 198(1), 66-72. https://doi.org/10.1192/bjp.bp.110.079111
- Ekers, D., Webster, L., Van Straten, A., Cuijpers, P., Richards, D., & Gilbody, S. (2014). Behavioural activation for depression; An update of meta-analysis of effectiveness and sub group analysis. PLoS ONE, 9(6). https://doi.org/10.1371/journal.pone.0100100
- Fernández, E. N., & Mairal, J. B. (2017). Activación conductual versus reestructuración cognitiva para la reducción de pensamientos automáticos negativos ante situaciones generadoras de ansiedad. Psicothema, 29(2), 172-177. https://doi.org/10.7334/psicothema2016.325
- Fiest, K. M., Dykeman, J., Patten, S. B., Wiebe, S., Kaplan, G. G., Maxwell, C. J., … Jette, N. (2013). Depression in epilepsy: A systematic review and meta-analysis. Neurology, 80(6), 590-599. https://doi.org/10.1212/WNL.0b013e31827b1ae0
- Galea, S., Ahern, J., Nandi, A., Tracy, M., Beard, J., & Vlahov, D. (2007). Urban Neighborhood Poverty and the Incidence of Depression in a Population-Based Cohort Study. Annals of Epidemiology, 17(3), 171-179. https://doi.org/10.1016/j.annepidem.2006.07.008
- George, L. K., Blazer, D. G., Hughes, D. C., & Fowler, N. (1989). Social Support and the Outcome of Major Depression. British Journal of Psychiatry, 154(4), 478-485. https://doi.org/10.1192/bjp.154.4.478
- Graham, K., Massak, A., Demers, A., & Rehm, J. (2007). Does the Association Between Alcohol Consumption and Depression Depend on How They Are Measured? Alcoholism: Clinical and Experimental Research, 31(1), 78-88. https://doi.org/10.1111/j.1530-0277.2006.00274.x
- Howard, L. M., Oram, S., Galley, H., Trevillion, K., & Feder, G. (2013). Domestic Violence and Perinatal Mental Disorders: A Systematic Review and Meta-Analysis. PLoS Medicine, 10(5). https://doi.org/10.1371/journal.pmed.1001452
- Jacka, F. N., Mykletun, A., Berk, M., Bjelland, I., & Tell, G. S. (2011). The Association Between Habitual Diet Quality and the Common Mental Disorders in Community-Dwelling Adults. Psychosomatic Medicine, 73(6), 483-490. https://doi.org/10.1097/PSY.0b013e318222831a
- Jackson, S. L. J., & Dritschel, B. (2016). Modeling the impact of social problem-solving deficits on depressive vulnerability in the broader autism phenotype. Research in Autism Spectrum Disorders, 21, 128-138. https://doi.org/10.1016/j.rasd.2015.10.002
- Keeley, R. D., Brody, D. S., Engel, M., Burke, B. L., Nordstrom, K., Moralez, E., … Emsermann, C. (2016). Motivational interviewing improves depression outcome in primary care: A cluster randomized trial. Journal of Consulting and Clinical Psychology, 84(11), 993-1007. https://doi.org/10.1037/ccp0000124
- Kirkham, J. G., Choi, N., & Seitz, D. P. (2016). Meta-analysis of problem solving therapy for the treatment of major depressive disorder in older adults. International Journal of Geriatric Psychiatry, 31(5), 526-535. https://doi.org/10.1002/gps.4358
- Li, C., Moore, S. C., Smith, J., Bauermeister, S., & Gallacher, J. (2019). The costs of negative affect attributable to alcohol consumption in later life: A within-between random longitudinal econometric model using UK Biobank. PLoS ONE, 14(2), 1-15. https://doi.org/10.1371/journal.pone.0211357
- Lorant, V. (2003). Socioeconomic Inequalities in Depression: A Meta-Analysis. American Journal of Epidemiology, 157(2), 98-112. https://doi.org/10.1093/aje/kwf182
- Luppino, F. S., de Wit, L. M., Bouvy, P. F., Stijnen, T., Cuijpers, P., Penninx, B. W. J. H., & Zitman, F. G. (2010). Overweight, Obesity, and Depression. Archives of General Psychiatry, 67(3), 220. https://doi.org/10.1001/archgenpsychiatry.2010.2
- Massie, M. J. (2004). Prevalence of Depression in Patients With Cancer. Journal of the National Cancer Institute Monographs, 2004(32), 57-71. https://doi.org/10.1093/jncimonographs/lgh014
- Pabayo, R., Kawachi, I., & Gilman, S. E. (2014). Income inequality among American states and the incidence of major depression. Journal of Epidemiology and Community Health, 68(2), 110-115. https://doi.org/10.1136/jech-2013-203093
- Palagini, L., Mosca, M., Tani, C., Gemignani, A., Mauri, M., & Bombardieri, S. (2013). Depression and systemic lupus erythematosus: a systematic review. Lupus, 22(5), 409-416. https://doi.org/10.1177/0961203313477227
- Paluska, S. A., & Schwenk, T. L. (2000). Physical Activity and Mental Health. Sports Medicine, 29(3), 167-180. https://doi.org/10.2165/00007256-200029030-00003
- Pereira-Lima, K., & Loureiro, S. R. (2015). Burnout, anxiety, depression, and social skills in medical residents. Psychology, Health & Medicine, 20(3), 353-362. https://doi.org/10.1080/13548506.2014.936889
- Perlis, M. L., Giles, D. E., Buysse, D. J., Tu, X., & Kupfer, D. J. (1997). Self-reported sleep disturbance as a prodromal symptom in recurrent depression. Journal of Affective Disorders, 42(2-3), 209-212. https://doi.org/10.1016/S0165-0327(96)01411-5
- Quirk, S. E., Williams, L. J., O’Neil, A., Pasco, J. A., Jacka, F. N., Housden, S., … Brennan, S. L. (2013). The association between diet quality, dietary patterns and depression in adults: A systematic review. BMC Psychiatry, 13. https://doi.org/10.1186/1471-244X-13-175
- Rebar, A. L., Stanton, R., Geard, D., Short, C., Duncan, M. J., & Vandelanotte, C. (2015). A meta-meta-analysis of the effect of physical activity on depression and anxiety in non-clinical adult populations. Health Psychology Review, 9(3), 366-378. https://doi.org/10.1080/17437199.2015.1022901
- Richards, D. A., Ekers, D., McMillan, D., Taylor, R. S., Byford, S., Warren, F. C., … Finning, K. (2016). Cost and Outcome of Behavioural Activation versus Cognitive Behavioural Therapy for Depression (COBRA): a randomised, controlled, non-inferiority trial. The Lancet, 6736(16), 1-10. https://doi.org/10.1016/S0140-6736(16)31140-0
- Ross, L. E., Doctor, F., Dimito, A., Kuehl, D., & Armstrong, M. S. (2007). Can Talking About Oppression Reduce Depression? Journal of Gay & Lesbian Social Services, 19(1), 1-15. https://doi.org/10.1300/J041v19n01_01
- Schuch, F. B., Vancampfort, D., Firth, J., Rosenbaum, S., Ward, P. B., Silva, E. S., … Stubbs, B. (2018). Physical Activity and Incident Depression: A Meta-Analysis of Prospective Cohort Studies. American Journal of Psychiatry, 175(7), 631-648. https://doi.org/10.1176/appi.ajp.2018.17111194
- Segrin, C. (1990). A meta‐analytic review of social skill deficits in depression. Communication Monographs, 57(4), 292-308. https://doi.org/10.1080/03637759009376204
- Segrin, C. (2000). Social skills deficits associated with depression. Clinical Psychology Review, 20(3), 379-403. https://doi.org/10.1016/S0272-7358(98)00104-4
- Simmonds-Buckley, M., Kellett, S., & Waller, G. (2019). Acceptability and Efficacy of Group Behavioral Activation for Depression among Adults: A Meta-Analysis. Behavior Therapy, #pagerange#. https://doi.org/10.1016/j.beth.2019.01.003
- Ströhle, A. (2009). Physical activity, exercise, depression and anxiety disorders. Journal of Neural Transmission, 116(6), 777-784. https://doi.org/10.1007/s00702-008-0092-x
- Stunkard, A. J., Faith, M. S., & Allison, K. C. (2003). Depression and obesity. Biological Psychiatry, 54(3), 330-337. https://doi.org/10.1016/S0006-3223(03)00608-5
- Thoma, P., Schmidt, T., Juckel, G., Norra, C., & Suchan, B. (2015). Nice or effective? Social problem solving strategies in patients with major depressive disorder. Psychiatry Research, 228(3), 835-842. https://doi.org/10.1016/j.psychres.2015.05.015
- Tsuno, N., Besset, A., & Ritchie, K. (2005). Sleep and Depression. The Journal of Clinical Psychiatry, 66(10), 1254-1269. https://doi.org/10.4088/JCP.v66n1008
- Whitbeck, L. B., McMorris, B. J., Hoyt, D. R., Stubben, J. D., & LaFromboise, T. (2002). Perceived Discrimination, Traditional Practices, and Depressive Symptoms among American Indians in the Upper Midwest. Journal of Health and Social Behavior, 43(4), 400. https://doi.org/10.2307/3090234
1 comentario
Muchas Gracias por el tiempo, la precisión y la claridad conceptual con la que viabilizas estos contenidos.
Comentarios no permitidos.